三联生活周刊 2022-12-02 12:04:02
预防性疫苗并不是要对每个人都有效才能发挥作用,它更大的价值在于,通过加速群体免疫的形成来阻止传染病的扩散,以此来保护那些免疫力低下的人。
早期的疫苗研发速度非常慢,因为科学家们对免疫系统的工作原理了解不多,只能遵循已有的成功案例,满世界寻找合适的病原体作为制造疫苗的原材料。
人类找到的第一种疫苗原材料是牛痘病毒,它本质上是一种减活疫苗,即用毒性减弱的活病毒去感染健康人,希望能激发出针对强毒性病原体(天花)的免疫力。 由于牛痘疫苗的成功,此后相继出现的狂犬病疫苗、破伤风疫苗、霍乱疫苗、腺鼠疫疫苗和猩红热疫苗等等都沿用了这一思路。
牛痘是天然存在的病毒,这就相当于大自然为我们进行了毒性弱化的筛选,詹纳医生只需要大着胆子为病人接种就行了。但后续出现的那些减活疫苗都不是天然存在的,而是科学家们用病原体去感染其他动物,然后一代一代地筛选出来的。这个过程不但很费时间,而且不能保证一定成功,所以这段时期新疫苗的研发速度极慢,一款疫苗耗时几十年是常事。
 法国士兵在接种牛痘疫苗
法国士兵在接种牛痘疫苗
比如,小儿麻痹症是一种很古老的传染病,但第一款减活疫苗直到上世纪40年代才由美国科学家希拉里·科普罗夫斯基(Hilary Koprowski)研制成功,原因就在于导致小儿麻痹症的脊髓灰质炎病毒通常只感染人类,科学家显然没办法用人来做筛选。好在科普罗夫斯基发现一种源自美洲的棉鼠(Cotton Rat)也可以感染这种病毒,这才终于解决了这个问题。
上世纪50年代才终于成熟起来的细胞培养技术为减活疫苗的研发提供了新的工具 ,从此科学家们可以通过体外培养的细胞系来筛选毒株了,这就大大节省了研发成本,大家熟悉的麻疹、腮腺炎、风疹三联疫苗(MMR)就是通过这个方法研制成功的。减活疫苗本身是活的,可以在接种者体内不断增殖,所以减活疫苗具有免疫原性强、持续时间久、制备相对容易、接种方法相对简单等优点。但也正因为用的是活病原体,减活疫苗有可能因为基因突变而重新获得毒性,前文提到的脊髓灰质炎减活疫苗就是如此。另外,减活疫苗只适合基因组相对简单的病毒,如果病原体是细菌或者其他更复杂的寄生虫,这个方法就不太适用了,因为谁也无法确定它们会突变成什么样子,危险系数太高。
 美国科学家希拉里·科普罗夫斯基,他研制成功了第一款对抗小儿麻痹症的减活疫苗
美国科学家希拉里·科普罗夫斯基,他研制成功了第一款对抗小儿麻痹症的减活疫苗
此时就要用到灭活疫苗,即采用物理或者化学的方法将病原体杀死,再将其制成疫苗,希望这些病原体的“尸体”也足以骗过人体免疫系统,诱导出强烈的免疫反应。 最早的灭活疫苗是1924年研制成功的破伤风疫苗,但这款疫苗并不典型,因为破伤风之所以会让人得病,原因不是破伤风梭菌本身,而是这种细菌所分泌的毒素。因此这款疫苗不是用破伤风梭菌的尸体制成的,而仅仅是一种毒性较弱的毒素而已,它只要激发出人体对这种毒素的免疫反应就行了,不需要杀死破伤风梭菌。
美国科学家乔纳斯·索尔克(Jonas Salk)研制成功的脊髓灰质炎疫苗才是真正意义上的灭活疫苗,他用细胞培养的方式生产出了大量活病毒,然后用福尔马林将其杀死,制成了第一批灭活脊髓灰质炎疫苗。表面上看,这个方法非常安全,起码不用担心基因突变导致疫苗恢复毒性,但实际上这个方法也存在一定的风险,如果病原体没有被彻底杀死的话,后果将是灾难性的。事实上,美国就曾经发生过脊髓灰质炎疫苗灭活不彻底而导致的悲剧,被反疫苗运动者抓住了把柄,差点就让全球消灭小儿麻痹症运动毁于一旦。
不过,灭活疫苗最大的问题是免疫原性太弱。 因为疫苗本身是死的,不但生物活性低,而且进入人体后很快就会被降解,从而失去激发免疫系统的能力,所以灭活疫苗往往需要接种好几次,对疫苗的需求量较大,成本也较高。正因为如此,灭活疫苗上市前必须经过大规模长时间的临床试验,确定这种疫苗真的管用,并摸索出一套可靠的接种方案。实践证明,灭活疫苗不仅需要接种好几次,而且还经常需要在疫苗中添加佐剂来增加免疫反应的强度,这就进一步增加了疫苗的成本。另外,佐剂的安全性也有待考察,这一点后来也被反疫苗运动者所利用,成为攻击疫苗的靶子。
还有一点值得一提,那就是灭活疫苗必须采用皮下注射的方法进行接种,操作起来比较麻烦,这就是为什么世卫组织最终选择了口服减活疫苗作为全球消灭小儿麻痹症运动的主力疫苗。
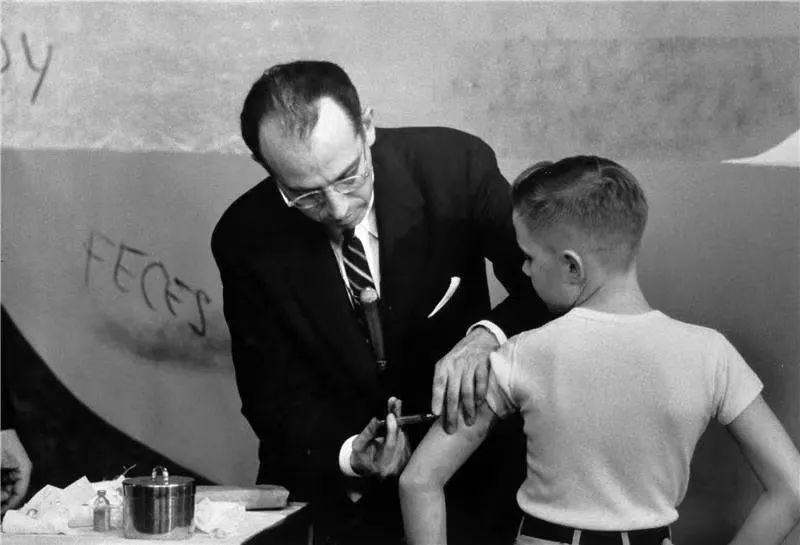 美国科学家乔纳斯·索尔克给一名儿童接种脊髓灰质炎疫苗
美国科学家乔纳斯·索尔克给一名儿童接种脊髓灰质炎疫苗
总之,减活疫苗和灭活疫苗是预防性疫苗的两个最常见的类型,迄今为止绝大部分已上市的疫苗都属于这两类。 这两种疫苗都需要事先生产出大量病毒,因此寻找合适的病毒宿主就成了科学家们最头痛的问题。所幸日本千叶大学的科学家于1962年从绿猴的肾细胞中培养出了Vero细胞系,这才部分地解决了这个问题。Vero细胞天生没有分泌干扰素的能力,非常适合用来作为生产病毒的宿主。 广为人知的“新冠疫苗六杰”当中,由国药集团武汉生物制品研究所、国药集团北京生物制品研究所和北京科兴中维生物技术有限公司研发的灭活疫苗都是用Vero细胞作为宿主生产出来的新冠病毒制成的。这3家企业一开始就进展神速,关键就在于他们曾经用Vero细胞系培养过“非典”(SARS)病毒,积累了丰富的经验。
灭活疫苗和减活疫苗虽然工作原理比较清楚,研发过程的技术含量也相对较低,但疫苗生产一直是个瓶颈。尤其是灭活疫苗,需要的病毒量非常大,所以产能一直是这类疫苗的最大问题。 比如常用的流感疫苗都是灭活疫苗,目前所能找到的最好的流感疫苗宿主就是鸡蛋,而每只鸡蛋只能生产出一人份的流感疫苗,大家简单算一下就会知道流感疫苗的推广难度究竟在哪里了。事实上,很多国家的防疫部门都有自己的专属养鸡场,每个流感季都必须提前半年开始准备鸡蛋才能满足当季的接种需要。假如新冠疫苗也只能靠鸡蛋来生产的话,恐怕我们真的得等10年之后才能用得上了。
所幸科学家们一直在默默努力着,新一代疫苗早已今非昔比了。
疫苗领域的真正突破,是从科学家们搞清了抗原抗体反应的基本原理之后才开始的。
除了少数细菌的表面抗原属于多糖之外,已知的绝大部分抗原都是蛋白质,而每一种蛋白质都会按照自己独特的氨基酸顺序而折叠成一个独一无二的三维结构。由B型淋巴细胞分泌的抗体同样是蛋白质,能够和抗原形成独一无二的互补关系,类似于一把钥匙开一把锁,抗原抗体就是这样一对一地绑在一起的。
世界上现有的蛋白质种类加起来至少有10的15次方那么多,也就是亿亿级别。当一种外来蛋白质进入人体之后,B细胞都会在1~2周内生产出专门针对它的抗体,它们是如何做到这一点的呢?这个问题困扰了科学家很多年,直到上世纪50年代末期才由一位名叫麦克法兰·伯内特(Macfarlane Burnet)的澳大利亚病毒学家给出了答案。
免疫系统的诸多特性都非常反直觉,这个答案同样如此。一般人都会认为,每一把“抗原锁”入侵人体后都会被免疫系统用作模板,指导B细胞生产出专门针对它的“抗体钥匙”。这个理论统治了科学界40多年,因为大家都认为只有这样才能解释人体为什么会对自己从来没有见过的抗原也能立即产生抗体。
伯内特却相信每个成年人体内都早已存在着一个包含亿亿把不同类型抗体的“钥匙库”,足以应对自然界现存的所有类型的“抗原锁”。每当一种新的抗原进入人体后,免疫系统就会从“抗体钥匙库”里调出抗体挨个进行配对尝试,直到找出正好匹配的那个抗体,然后被选中的这个抗体便开始疯狂地复制(克隆)自己,生产出一支专门对付这个入侵抗原的单克隆抗体军团,迅速将其歼灭。
换句话说,抗体不是B细胞根据抗原的样子设计生产出来的,而是抗原从人体内已有的抗体库里挑选出来的。 伯内特凭借这个相当反直觉的“克隆选择学说”(Clonal Selection)获得了1960年的诺贝尔生理学或医学奖,疫苗研发也随着该学说的确立而开始腾飞。
 澳大利亚病毒学家麦克法兰·伯内特(右三)和梅达沃共同获得了1960年的诺贝尔生理学或
医学奖
澳大利亚病毒学家麦克法兰·伯内特(右三)和梅达沃共同获得了1960年的诺贝尔生理学或
医学奖
日常生活中,钥匙的作用是开锁,但抗体钥匙的作用却是将抗原锁锁住,使之不再发挥作用,科学术语称之为“中和”(Neutralize)。 于是有人想到,可以将病原体的某个重要的表面抗原制成疫苗,诱导免疫系统生产出专门针对它的抗体,将病原体“中和”掉。这个疫苗研发思路是革命性的,因为某些传染病用老思路解决不了,比如乙型肝炎就是如此。乙肝病毒的体外培养非常困难,无论是减活疫苗还是灭活疫苗都很难生产出来。1963年,有人意外地在血友病人的血清中发现了乙肝表面抗原(HBsAg,曾经被命名为澳抗),默克制药公司的莫里斯·希尔曼(Maurice Hilleman)博士尝试以它为原材料制造乙肝疫苗 ,并于1981年获得了成功。
这是人类发明的第一种针对单一抗原的预防性疫苗,具有划时代的意义。 此前的疫苗都是用整个病原体做原材料,其中包含的抗原种类非常多,诱导出的抗体种类自然也非常多,很容易和人体内的其他结构相似的蛋白质发生交叉反应,这就是疫苗副作用的一大来源。比如上世纪40年代研制成功的第一代百日咳疫苗用的是灭活的百日咳杆菌,但因为细菌表面有上千种不同的抗原,诱导出的免疫反应太过复杂,经常会让接种者发高烧,打针处红肿不退,不少家长因为不喜欢这些副作用而拒绝给自己的孩子接种,导致70年代百日咳疫情卷土重来。后来科学家们研制成功了专门针对某一种百日咳杆菌表面抗原的疫苗,有效性和第一代疫苗相差不大,但副作用大为减少,家长们这才打消了顾虑。
 印度尼西亚巴厘岛的医护人员在当地一所学校为学生进行传染病检测
印度尼西亚巴厘岛的医护人员在当地一所学校为学生进行传染病检测
希尔曼博士发明的乙肝疫苗虽然效果不错,但有个严重的问题,那就是他只能从乙肝病人的血清中收集乙肝表面抗原作为疫苗的原材料,成本很高不说,还极有可能带来污染。事实上,当年乙肝和艾滋病这两个患者群体有很多重合,不少人怀疑希尔曼博士的乙肝疫苗才是导致艾滋病在美国大暴发的真凶。虽然后续研究证明他当年采用的病毒灭活方法非常可靠,没有造成交叉感染,但这件事还是吓住了不少人,严重影响了乙肝疫苗的接种率。
这个问题最终还是依靠科技进步解决的。70年代诞生的基因工程技术使得科学家们可以把编码蛋白质的基因整合进酵母菌的基因组中,诱导后者生产出大量特定的外源蛋白质。1986年,基于这项技术的基因工程重组乙肝疫苗问世,人类终于有了廉价又安全的乙肝疫苗。这件事还标志着疫苗研发正式进入了设计时代,科学家们可以根据病原体的生物学特征,设计出专门针对某个表面抗原靶点的单克隆抗体疫苗,这就大大减少了疫苗的副作用。
早期的基因重组疫苗属于蛋白质疫苗,生产者需要事先将特定基因导入酵母菌的基因组,并在发酵罐里培养酵母菌,然后再从培养液中将目标蛋白质提取出来,才能制成疫苗。整个过程不但耗时长,而且成本也居高不下。后来有人想到,为什么不想办法省掉酵母菌这一步,直接把编码蛋白质的遗传物质(核酸)导入人体,让人体细胞自己去生产抗原蛋白呢?于是,核酸疫苗诞生了。
核酸疫苗最大的技术难点就是如何将外源核酸(DNA或者RNA)安全地导入人体细胞,并让其发挥应有的作用。 为了实现这一目标,科学家们想出了各种办法。有人尝试用纳米颗粒包裹遗传物质,再将其送入细胞内。还有人尝试将某种病毒的基因组稍加改造,去掉其中的致病基因,制成一种病毒载体。此后只要将目标基因装入这个病毒载体,就可以利用病毒感染人体细胞的特殊能力,将外援基因导入人体细胞了。
“新冠疫苗六杰”之一的研发者美国莫德纳(Moderna)公司是前一项技术的全球领军者,尤其擅长制造基于mRNA技术的核酸疫苗。他们研制的代号为mRNA-1273的新冠疫苗早在2020年3月16日就在美国西雅图市进行了第一例人体试验,距离第一个新冠确诊病例的出现仅仅过去了67天,创下了人类疫苗研发史上的最快纪录。 如此快的速度有两个原因:一个是中国科学家在确定病原体4天之后就向全世界公布了新冠病毒基因组全序列,这个速度是史无前例的;另一个原因是美国国家过敏与传染病研究所(NIAID)的疫苗专家巴尼·格拉姆(Barney Graham)博士在拿到病毒序列后,只花了3天时间就计算出了疫苗的最佳靶点,这个速度同样也是史无前例的。
全球第二例新冠疫苗人体试验是中国军事科学院军事医学研究院陈薇院士领衔的研究团队和天津康希诺生物股份公司联合开发的Ad5-nCoV载体疫苗,用的是一种经过改造的人类腺病毒(Adenovirus)基因载体。 牛津大学和阿斯利康(AstraZeneca)合作研发的ChAdOx1疫苗也是一种载体疫苗,用的是一种源自黑猩猩腺病毒的基因载体。载体疫苗最大的特点就是性能稳定,有效期长,而且已有成功案例(埃博拉疫苗就是载体疫苗)。而德国BioNTech公司研发的新冠疫苗BNT162b2则与莫德纳的mRNA-1273类似,都属于mRNA型核酸疫苗。这种疫苗的特点是起效快,免疫原性强,生产过程简单,但这一技术路线在新冠疫苗以前尚无成功案例。
 中国工程院院士陈薇在实验室工作(新华社 供图)
中国工程院院士陈薇在实验室工作(新华社 供图)
以上这4种疫苗都属于核酸疫苗,针对的靶点都是位于新冠病毒表面的刺突蛋白(Spike Protein),不同的只是有的人用脱氧核糖核酸(DNA),有的人用信使核糖核酸(mRNA)而已。虽然核酸种类不同,但两者本质上都是把生产蛋白质的图纸送入人体细胞,指导后者源源不断地生产出相应的抗原蛋白,因此核酸疫苗的免疫活性大致介于减活疫苗和灭活疫苗之间,我们可以简单地将其看成是一种介于活病毒和死病毒之间的减活疫苗。
这几款核酸疫苗之所以能够在如此短的时间里就被研制出来,一方面要感谢病毒学和基因工程这两个基础科学领域的飞速进步,另一方面则要感谢“非典”期间科学家们对SARS病毒所做的基础研究。因为SARS病毒和新冠病毒同属冠状病毒家族,两者入侵细胞的方式非常相似,所以新冠疫苗的最佳靶点很快就找到了,节省了很多时间。相比之下,当年“非典”疫情暴发后,疫苗研发者们用了323天才开始做第一例人体试验,比新冠晚了8个多月。换句话说,假如这次疫情不是源自冠状病毒,而是源自某个人类以前从未见过的新型病毒,我们很可能需要多等一年的时间才能有疫苗。从这点来看,人类已经算是很幸运的了。
除了研发速度快之外,核酸疫苗还有个很重要的好处,那就是生产工艺相对简单,生产成本较低。 一旦被批准,很容易迅速扩大产能,生产出足够多的廉价疫苗供全世界使用。不过,疫苗和任何新药一样,都需要经过临床试验的检验才能获得批准。之所以有超过90%的新疫苗研发最后都跑不到终点,主要问题就出在这一步。
当今世界,任何一种新药,无论原理多么简单,逻辑多么严谨,都必须经过严格的临床试验才能获得批准,这是现代医学和传统医学最大的区别。 疫苗本质上属于药物,自然也必须先通过临床试验才能上市。
通常情况下,一种新的疫苗先要在动物身上做试验,确认没有急性毒性之后才能开始人体试验。人体临床试验分为3期,Ⅰ期临床通常只招募几十人,主要看疫苗是否有急性毒性,以及摸索合适的接种剂量。Ⅱ期临床通常会招募几百人,一方面继续观察疫苗毒性和可能出现的副作用,另一方面考察疫苗是否具备最基本的药理特性。
我们可以把这一阶段的临床试验称为前期临床,一般情况下需要耗时5年才能完成。但因为很多新冠疫苗都沿用了当年“非典”疫苗的技术路线,甚至连疫苗载体都完全一样,所以药监部门允许制药厂省略动物实验,并将Ⅰ期和Ⅱ期合并,最大限度地节省时间。这件事再次说明当年的“非典”疫苗研究没有白费,很多数据都可以照搬到新冠上来。
根据加拿大麦吉尔大学相关团队在新冠疫苗专题网站上的统计数据,截止2022年12月1日,全世界已经有242中疫苗进入临床试验阶段,另有821种疫苗进入研发阶段。 而早在2020年10月,如今已经较为出名的多款新冠疫苗就已完成Ⅱ 期临床,均诱导出了强烈的免疫应答,不良反应率也都在可控的范围之内,只是激发出免疫应答所需的时间、中和抗体的滴度,以及副作用的强弱等等细微指标存在差异,而且各有千秋。
具体来说,在中和抗体滴度方面,美国莫德纳和德国BioNTech的mRNA疫苗表现最好,国药集团和科兴中维的3种灭活疫苗次之,牛津大学和康希诺的腺病毒载体疫苗最低,但也高于实际患者的抗体滴度,说明这几款疫苗理论上都具备了保护效力。 在不良反应方面,灭活疫苗表现最好,腺病毒载体疫苗次之,mRNA疫苗的不良反应率最高,说明这类需要进入接种者细胞内才能发挥作用的核酸类疫苗所激发的免疫反应很可能要更强一些。不过,由于各家公司所采用的衡量标准有差异(比如美国临床试验的发热标准是38℃以上,而我国的发热标准为37.3℃以上),不同疫苗Ⅱ期临床数据之间的横向比较价值不大,没有必要花太多时间进行解读。

但有一个细节值得注意,那就是康希诺的腺病毒载体疫苗诱导出来的免疫反应强度要比牛津大学的同类疫苗弱一些,原因很可能是因为康希诺用的是一种常见的人类腺病毒作为疫苗载体,不少人此前感染过这种腺病毒,体内已经有了专门针对它的抗体,导致这种疫苗刚进入人体后就被免疫系统识别了出来,并对其发动了攻击,“送信”任务因此也就完不成了,未来很可能需要通过补种的办法来加强疫苗效果。相比之下,牛津疫苗用的是一种黑猩猩腺病毒载体,人类对它没有免疫力,因此它的“送信”任务就完成得更好。
像这样的小细节很难在实验室里被发现,这就是人体试验的价值所在。
 世卫组织工
作人员和几内亚卫生官员开展的回顾研究确认,2013年西非埃博拉疫情的指示病例是住在几内亚Meliandou村的一名18个月大男孩
世卫组织工
作人员和几内亚卫生官员开展的回顾研究确认,2013年西非埃博拉疫情的指示病例是住在几内亚Meliandou村的一名18个月大男孩
但激发出足够多的中和抗体,并不意味着一款疫苗就可以被批准上市了。抗体的出现只能说明人体免疫系统对疫苗起了反应,但这种反应是否足以保护接种者免受病毒的攻击?这种保护的有效率到底是多少?可以维持多长时间?以上这几个关键问题光凭Ⅱ期临床是无法知道的,因为真实环境中的病毒很可能通过一些我们不知道的办法躲过抗体的阻挠。
有些时候,抗体的存在甚至是有害的,反而会加重病情,这一现象被称为“抗体依赖增强效应”(Antibody-dependent Enhancement,简称ADE)。 这个效应是在1966年进行的一次合胞病毒(Syncytial Virus)疫苗人体试验过程中首次被发现的,前期临床试验表明合胞病毒疫苗确实能诱导出抗体,但Ⅲ期临床试验却导致一大批受试者病情加重,两名儿童因此死亡。
 5岁的小女孩凯特在出生六周后感染了呼吸道合胞病毒,这种病毒使得感染的婴幼儿需住院治疗
5岁的小女孩凯特在出生六周后感染了呼吸道合胞病毒,这种病毒使得感染的婴幼儿需住院治疗
十多年后进行的一次登革热疫苗临床试验再次出现了这种情况,说明这个ADE效应不是偶然的,而是一种相当普遍的现象。科学家们经过仔细研究,发现登革热病毒有4种亚型,如果你对其中某一种亚型产生了抗体,但却又感染了另一种亚型的病毒,后者就会在前一种抗体的帮助下加速入侵人体的进程,导致更加严重的病情。
已知人类冠状病毒有7个亚型,除了几乎已经消失的SARS和目前尚未扩散开来的MERS之外,还有4种亚型能够导致普通的感冒,所以很多人体内应该已经有了针对某种冠状病毒的抗体。 事实上,已有研究表明,在从未感染过新冠病毒的群体当中,有三分之一到一半的人体内能够检测到针对新冠病毒的免疫反应,原因很可能就是另外4种普通感冒病毒所导致的。但这样的免疫反应到底是会保护我们免受新冠病毒的困扰,还是会诱导出ADE,从而导致我们病得更加厉害呢?这个问题仅凭前期临床试验是无法解答的,必须进行更大规模的Ⅲ期临床试验才能找到答案。
话虽如此,前期临床试验测出的一些关于疫苗的基本免疫学指标还是很有用的,除了可以帮助科学家们确定Ⅲ期临床的接种剂量之外,还可以帮助疫苗研发者们对新冠疫苗的可行性做出合理的预判,从而决定是否值得继续做下去。
但即便证明能诱导出中和抗体,也已经是件大好事。要知道,并不是所有病毒都能诱导出抗体的,HIV病毒就是一例,所以艾滋病疫苗一直没能研发出来。 普通感冒病毒往往也无法诱导出足够强的保护性抗体,这是因为大部分轻型感冒病毒都止步于上呼吸道,而人体免疫系统对于上呼吸道感染往往不怎么重视,不会诱导出强烈的免疫反应,否则的话我们就会天天生病了。
 2013年
,德国汉堡伯恩哈德·诺希特热带医学研究所的工作人员在研究埃博拉病毒
2013年
,德国汉堡伯恩哈德·诺希特热带医学研究所的工作人员在研究埃博拉病毒
2020年新冠疫苗研发和试验早期,有媒体报道,新冠病毒诱导出的中和抗体滴度在病愈3个月后便急剧下降,甚至低到检测不出来了。 这样的消息让很多读者感到绝望,但来自主流研究机构的顶尖免疫学家们纷纷站出来辟谣,指出病人痊愈后抗体水平急剧下降是正常现象,不值得大惊小怪。
原来,当病人痊愈后,大部分负责分泌抗体的B细胞都会死亡,所以抗体水平的下降是正常的。但是,会有一小部分B细胞转移进骨髓里,以“骨髓浆细胞”的形式潜伏下来。这些细胞虽然不再大量分泌抗体了,但它们仍然处于一种随时待命的状态,一旦再次遇到相同的外来抗原,它们就能迅速投入战斗,在短时间内生产出大量具有针对性的抗体,因此这些细胞又被称为“记忆细胞”,它们是“抗体免疫”的主力部队,也是疫苗之所以会有效的主要原因。
退一步讲,即使“抗体免疫”失效了,我们还可以依靠“细胞免疫”来保护自己,这项工作主要是由T细胞来完成的 。 T细胞种类繁多,功能也远比B细胞复杂得多。两种免疫细胞之间的互动更加复杂,甚至连一般的免疫学家也很难说得清楚。普通人只需记住两点就行了,那就是T细胞最主要的功能是找出并杀死感染了病毒的人体细胞,而B细胞的主要功能是分泌抗体,防止病毒入侵。
如果用军事术语来做个比喻的话,我们可以将B细胞(及其分泌的抗体)看成是负责“扫街”的巡逻兵,需要直接和入侵敌军正面作战。而T细胞则相当于特种部队,最擅长挨家挨户搞搜查,把已经入侵成功并潜伏下来的敌人抓出来。我们当然希望在敌人潜入民居之前就将其抓获,所以由B细胞主导的“抗体免疫”的预防效果最好。但如果T细胞很厉害,能够把所有已被入侵的人体细胞都抓出来并消灭掉,我们也能满意。因此,起码从理论上讲,无论是“抗体免疫”还是“细胞免疫”都能起到保护作用。
甚至有研究表明,由T细胞主导的“细胞免疫”的记忆力要比由B细胞主导的“抗体免疫”更加持久。比如,今年距离“非典”已经过去了20年,大部分曾经感染过SARS的病人体内早已检测不到“非典”抗体了,但科学家在他们身上仍然发现了能够识别SARS表面抗原的T细胞,这些细胞仍然保留了那次“非典”感染留下的记忆。
虽然T细胞非常重要,但T细胞的研究难度要比抗体大得多,需要在专门的实验室里进行,耗时也更长,所以此前大部分疫苗研发工作都围绕着抗体来进行。但随着细胞研究技术的不断进步,越来越多的免疫学家开始关注T细胞免疫了。这次“新冠疫苗六杰”的前期临床试验全都检测了T细胞,结果发现受试疫苗都能激发出足够强的“细胞免疫”反应,这就进一步增强了疫苗研发者们的信心。这也是专业人士所说的疫苗即使不能避免感染,也能有效降低重症率的原因。
总之,新冠疫苗的前期临床表现,并没有出现太多反常规的地方。
所有的前期临床都是在严格控制的实验室条件下进行的,医生们清楚地知道自己在做什么,志愿者们也都知道自己接种的是哪类疫苗,可能会出现什么样的后果。但是,由于人体的代谢过程极为复杂,再加上安慰剂效应的存在,光凭实验室研究不足以证明疫苗安全有效,必须在真实的生活环境中进行大规模双盲对照试验才能得出肯定的结论,Ⅲ期临床试验就是为了这个目的而存在的。
以新冠疫苗为例,Ⅲ期临床至少需要招募数万名不同年龄、不同性别、不同身体状况的志愿者,先通过新冠抗体测试确保他们从来没有感染过新冠病毒,再将他们随机分成两组,一组按照Ⅱ期临床总结出来的最佳剂量接种受试疫苗,另一组则接种安慰剂。之后让这些志愿者回到自己的家中照常生活,但定期需要回到医院进行检查,看看这两组志愿者的新冠感染率是否有差别。
从这个流程来看,疫苗的Ⅲ期临床有两个难点需要克服:第一,试验地点必须具备良好的医疗基础设施,医护人员的水平也必须满足一定的要求,否则很难对这么多志愿者进行严格的监督和随访,最后得出的数据质量也不会令人满意。 事实上,最近几年出现的新传染病大都是在非洲和西亚的一些发展中国家暴发的,当地医疗机构的水平达不到要求,只能从外面派医疗队去主持临床试验,难度非常大,这就是新疫苗迟迟无法通过Ⅲ期临床检验的最大原因。
第二,只有当对照组积累了一定的感染数之后,疫苗的Ⅲ期临床才能宣告结束,否则数据是没法用的。 举例来说,假如某临床试验对照组1万人当中只有几个人感染,那么即使疫苗组无人感染,也说明不了什么问题,因为这个差别很可能是随机发生的,不能证明疫苗确实有效。但假如对照组1万人当中有数百人感染,疫苗组只有几个人感染,那就很能说明问题了。
要想在短时间内满足这一要求,疫苗所针对的传染病必须流行到一定程度才行。艾滋病疫苗之所以研发不出来,一个重要原因就是越来越普及的性卫生教育大大降低了HIV的感染率,导致艾滋病疫苗的Ⅲ期临床时间越拖越长,所需的接种人数越来越多,制药企业承受不起了。
当年“非典”疫苗的研发之所以被提前终止,也是因为隔离政策迅速控制住了疫情,科学家们根本找不到合适的人群进行Ⅲ期临床试验。 此次新冠疫苗的Ⅲ期临床试验如果没有巴西和美国等疫情失控的国家存在的话,也是很难进行下去的,尤其是基础医疗设施相对健全的巴西更是成为各大疫苗研发公司的最爱。“新冠疫苗六杰”当中,科兴中维、牛津大学和德国BioNTech这3家均选择了巴西作为Ⅲ期临床的主要试验点,另外两家中国公司国药和康希诺则分别选择了同样疫情严重而基础设施相对完好的阿联酋和俄罗斯,莫德纳公司的Ⅲ期临床将在美国进行,牛津和BioNTech也把一部分Ⅲ期临床选在了美国。
在2020年进入Ⅲ期临床试验时,这几个国家看似疫情严重,但因为人口基数大,具体到每个人来说,被新冠病毒感染的可能性看起来也是不高的,研发者很可能需要等待很长的时间才能积累到一定的病例数。
举例来说,假设一种新冠疫苗的Ⅲ期临床招募了1.5万~2万志愿者,再假设这些人生活在一个年感染率为1%的地区(随着社交距离政策的广泛实施,如今这样的地区即使在美国和巴西也很难找到了),还要假设疫苗具有50%的有效率,那么半年之后研究人员将会发现大约150例确诊病例,勉强可以满足Ⅲ期临床的最低要求。
这种情况下,当时还有人提出可以招募一批志愿者充当“敢死队”,主动感染新冠病毒,以此来加快疫苗的研发进程。这个想法看似激进,其实在疫苗研发早期已经尝试过很多次了。当初詹纳第一次试验天花疫苗时就是拿自家园丁的8岁儿子做的试验,不过那是200多年前发生的事情,现在医疗界对伦理问题管得很严,不可能随便拿活人来做试验了。
 (插图 老牛)
(插图 老牛)
但新冠有几点比较特殊,一来这种病毒的致死率并不高,尤其是对于身体健康的中青年人来说,致死率远低于0.1%,如果只挑选这样的志愿者来参加试验,似乎还是可以接受的。 二来新冠疫情对整个社会的影响太大了,哪怕早一天研发出疫苗,都能带来巨大的社会效益和经济效益,所以肯定有人愿意报名,研发者不愁招不到志愿者。 牛津大学的疫苗研发团队就曾公开招募志愿者进行所谓的“人体挑战试验”(Human Challenge Trials),据说有3万人报了名。
虽然民间支持者众多,但还是有不少学者对这一做法表示了异议。美国哥伦比亚大学的病毒学家安吉拉·拉斯姆森(Angela Rasmussen)就认为,任何人体试验都必须把所有可能出现的情况如实告诉志愿者,这才是符合伦理道德的做法。但新冠是一种全新的传染病,后果难以预料,万一感染者出现了某种我们不知道的后遗症,或者疫苗诱发了前文提到过的“抗体依赖增强效应”,导致原本身体健康的年轻志愿者病情加重,研发团队是没办法交代的。另外,如果参加试验的都是身体健康的年轻人,那就无法知道这种疫苗对于身体虚弱的中老年人是否同样有效。再加上试验条件下的病毒感染剂量和感染方式很可能和真实情况有所不同,其结果就更说明不了问题了。
由于上述原因,“人体挑战试验”的作用很可能极其有限,最多只能作为一种辅助手段,弄不好反而会浪费宝贵的医疗资源。所以拉斯姆森认为我们不能把希望寄托在“人体挑战试验”上,还是得老老实实按部就班地进行真实情况下的Ⅲ期临床试验,这个时间是我们必须付出的代价。
疫苗批准太快还有一个坏处,那就是我们将无法知道疫苗的有效性到底能维持多久。 如果一款疫苗只能为接种者提供3个月的保护期,每隔3个月都必须补打一针,那将严重影响全民免疫计划的实施。

目前已上市的预防性疫苗的有效期差别非常大,像麻疹和腮腺炎疫苗打一针可以管一辈子,但流感疫苗仅能维持一个流感季,这是什么原因呢?研究发现,人体免疫系统的记忆力在一般情况下都是非常强的,影响疫苗有效期的主要因素是病原体发生了变异,像流感和艾滋病都是如此。另一个原因是感染的严重程度不足,导致免疫系统虽然记住了病原体的样子,但却没有足够的动力发动有效的攻击,像普通感冒这样只影响上呼吸道的轻型传染病就很难引起免疫系统的重视,不会分泌足够多的抗体去应对它们,新冠的无症状感染者很可能就属于这种情况。
有一个理论认为,像水痘病毒和疱疹病毒等病原体在环境中非常常见,我们的免疫系统很可能在我们不知情的情况下不断地被它们强化,所以水痘和疱疹疫苗的有效期非常长。但破伤风病毒不太常见,我们的免疫系统很难再次遇到它,所以破伤风疫苗的有效期只有几年,过了一段时间就失效了。新冠病毒是一种全新的病毒,我们并不知道新冠疫苗属于上述哪一种情况,只能通过临床试验来发现真相。
还有一点十分重要,那就是疫苗的潜在副作用只能通过大规模长时间的临床试验才能看出来。事实上,“新冠疫苗六杰”当中开展Ⅲ期临床时间最早、接种人数最多的牛津疫苗就在进入Ⅲ期试验后,因接种者出现严重不良反应,在2020年7月和9月两度暂停试验,其中一例接种者得的是多发性硬化症(Multiple Sclerosis),被实验者判定和疫苗无关;另一例受接种者发生的横贯性脊髓炎则被研究者判定与疫苗接种有关关。这是一种神经系统炎症,是病毒性疫苗常见的一种不良反应,此前在狂犬病、黄热病和禽流感疫苗临床试验时都曾经发生过,不算什么特别罕见的事情。此后,牛津疫苗的Ⅲ期试验很快就重启。
截止2022年12月1日,全世界已有50种新冠疫苗起码在一个国家被正式批准使用。其中,不同疫苗的用法存在差异,不同国家对疫苗的接种,也有不同推荐。根据专业医学平台UpToDate的统计,这些疫苗中,因为零星的血栓栓塞事件报告,牛津疫苗曾在一些国家被批准后又暂停。但牛津疫苗后血栓栓塞事件的发生率,比一般背景人群中高还是低,不同的研究说法并不相同。后来,许多国家又恢复了牛津疫苗的使用,但在一些情况下会限制接种年龄。
实际上,和很多人耳熟能详的众多疫苗相比,不同新冠疫苗无论在三期临床试验还是在真实世界中的副作用,同样没有特别突出之处。 当然,任何一种药都无法保证百分百有效,且没有任何副作用,疫苗自然也不例外,更何况疫苗需要依靠接种者自身的免疫系统才能起作用,所以对于很多免疫系统功能不全的人来说,疫苗是起不到保护作用的。而对于健康人来说,打疫苗反而要冒一定的风险,这才是市场上大部分预防性疫苗的真实情况。
但疫苗并不是要对每个人都有效才能发挥作用,它更大的价值在于,通过加速群体免疫的形成来阻止传染病的扩散,以此来保护那些免疫力低下的人。 换句话说,疫苗的本质就是群体中的大多数健康人做出微小的牺牲,以换取群体中少数老弱病残的健康。
 (插图 范薇)
(插图 范薇)
疫苗研发成功,只是万里长征的第一步。接下来还要过生产、包装、运输、冷藏、分发、接种、效果检验等等好几关,每一关都不好过。
就拿生产来说,如今绝大多数疫苗企业的工作重点都是生产儿童疫苗和少数特殊需求疫苗(比如HPV),产能不是太大的问题。事实上,人类历史上从来没有任何一个疫苗品种的生产量达到过10亿这个级别,全世界只有少数几家疫苗工厂具备年产1亿剂疫苗的生产能力。即使是生产过程相对简单的核酸疫苗,也很难突破每年2亿剂的水平。但新冠疫苗要是投放市场的话,很可能需要每个地球人都打一针。如果疫苗的免疫原性不够强的话,甚至需要每个人再补上一针。这样算下来,所需疫苗的总量将是百亿级别的。
如此大规模的生产,必须要求各大制药企业共享疫苗生产的知识产权,否则将导致疫苗质量不均,达不到设计要求。专注于投资疫苗开发的非政府组织“流行病防范创新联盟”(CEPI)为此专门在合同里规定,凡是接受了该机构赞助的疫苗研发企业必须共享知识产权,美国政府在资助莫德纳公司的合同里也有类似的规定。
另外,这些疫苗很可能各有千秋,每一种疫苗都有自己的强项,也有自己的短处,每个人应该可以根据自己的独特需求选择最适合自己的疫苗,科学家们也可以通过对照研究,丰富免疫学知识,为将来可能出现的新传染病做好准备,这就是试验和竞争带来的好处。
 (
插
图 范薇)
(
插
图 范薇)
疫苗生产出来之后需要装瓶,这对各国医疗级玻璃瓶的生产能力将是个巨大的考验。 更难的也许是一次性注射器,仅在美国预计就需要增加8.5亿支注射器的产能,而美国往年的生产量仅仅是每年6.63亿支而已。
虽然困难重重,但对于发达国家来说应该问题不大。比如欧美各国政府已经向各大制药厂预订了数以亿计的新冠疫苗,足以满足本国人民的接种需求。根据《自然》(Nature)杂志所做的统计,美国政府早在2020年已经抢购了8亿剂疫苗,足够每位美国公民打2针。英国政府更厉害,已经预订了3.4亿剂疫苗,足以保证每位英国公民打5针!多数发展中国家的政府因为缺乏经费,估计只能等到发达国家全都接种完毕之后才能排上队。

为了解决疫苗分配的不公问题,由WHO、CEPI和GAVI这3家组织牵头的“新冠疫苗供应计划”(COVAX)正式启动。截止2021年初,已有192个国家和地区加入这项计划。根据世卫组织的数据,截止2022年10月16日,全球的新冠疫苗平均接种率为64%,但非洲大陆只有24%的人口接种了初级系列疫苗。世卫组织估计,按照目前的疫苗接种速度,非洲预计到2025年4月才能实现为70%的人口接种初级疫苗的目标。
病毒是不分国界的,只要有一个国家控制不住疫情,我们的生活就无法完全回到正轨。
责编:周阳乐
来源:三联生活周刊
我要问



 下载APP
下载APP 报料
报料 关于
关于
 湘公网安备 43010502000374号
湘公网安备 43010502000374号